
 現代社会では、心理的ストレスによる不眠が急増しています。
現代社会では、心理的ストレスによる不眠が急増しています。
ストレスが続くと、気持ちが落ち着かず頭が覚醒した状態になります。
寝付けなかったり、すぐに起きてしまったりと睡眠に障害が起こります。
日本人成人の約5人に1人が不眠症状を伴っていると推定されています。
まず、睡眠の周期について説明します。
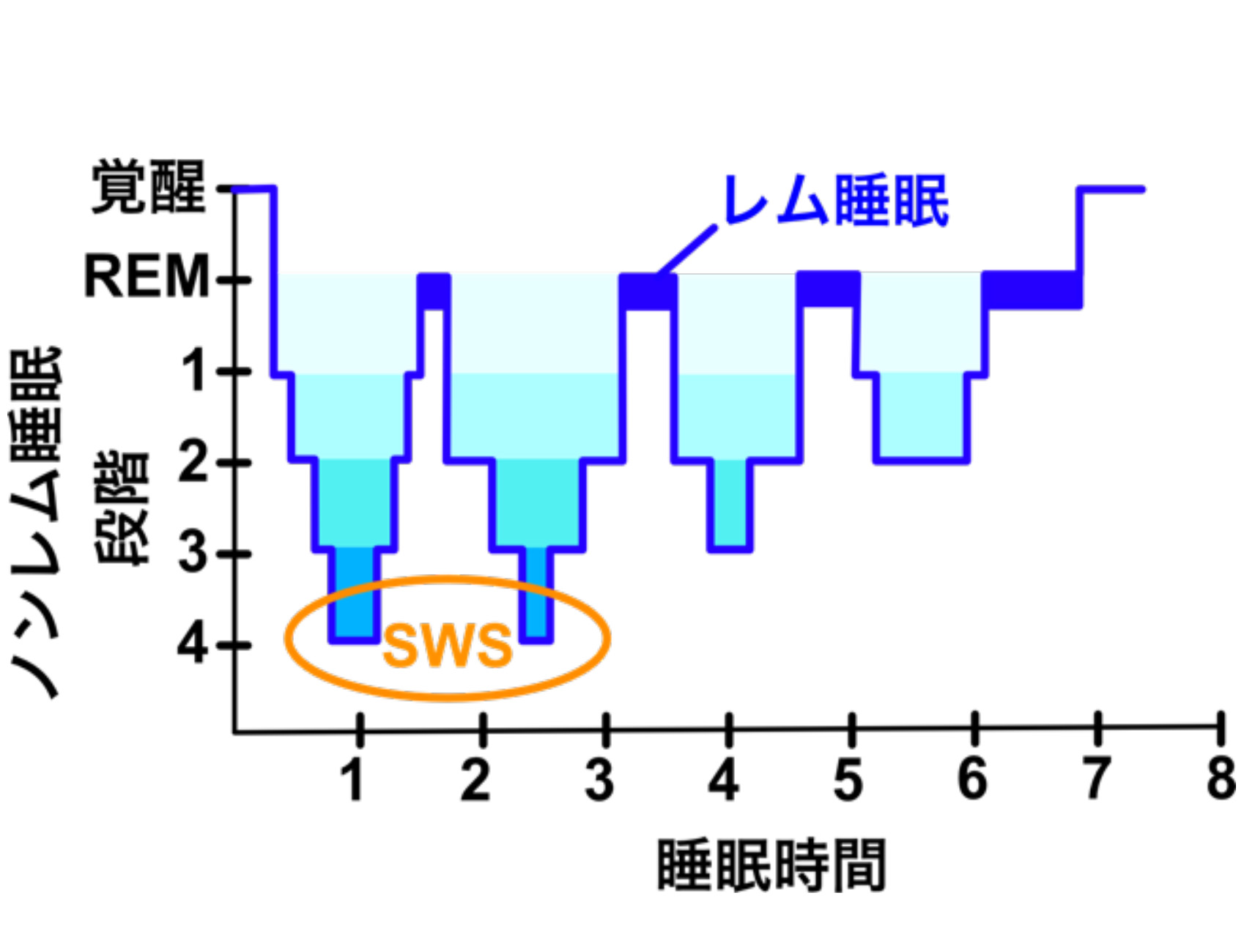
睡眠とは、一定の状態が続くわけではなく、いくつかのステージを経て進みます。睡眠はノンレム睡眠とレム睡眠で構成されます。
入眠するとノンレム睡眠に入ります。ノンレム睡眠は、睡眠の深さによって第1段階から第4段階と区別され、脳波のパターンが異なることが分かっています。
ノンレム睡眠の第1段階では、覚醒状態から睡眠状態に移行し、覚醒状態で見られるアルファ波が消失し、シータ波(4~7Hz)が出現します。
その後、第2、第3段階へと進むにつれて、デルタ波(0.5〜3Hz)が増加します。体がリラックスし、深部体温が低下します。
睡眠全体の約5割がこれらの状態で占められます。
最も深い眠りである第4段階は、脳波の大部分がデルタ波となり、Slow wave sleep(SWS)とも呼ばれます。
脳波はもっとも遅くなっており、心拍数、呼吸、血圧などが低下しています。
深い眠りであるノンレム睡眠が終わると、浅い眠りのレム睡眠へと移ります。急速眼球運動(REM: Rapid eye movement)が出現します。
レム睡眠直後に覚醒すると、夢の内容を覚えている場合が多いようです。
ノンレム睡眠とレム睡眠をあわせた一周期、約90分のサイクルが、一晩に4〜5回繰り返されます。
深い眠りであるSWSは、睡眠の前半に多く、レム睡眠は後半に出現しやすくなります。
SWSのステージに、短期的な記憶が、長期的な記憶へと脳の中で再構築されます。教科書を使った学習や知識が定着するにはSWSが重要だと考えられています。
 次に、睡眠リズムと関連するホルモンや脳内物質について説明します。
次に、睡眠リズムと関連するホルモンや脳内物質について説明します。
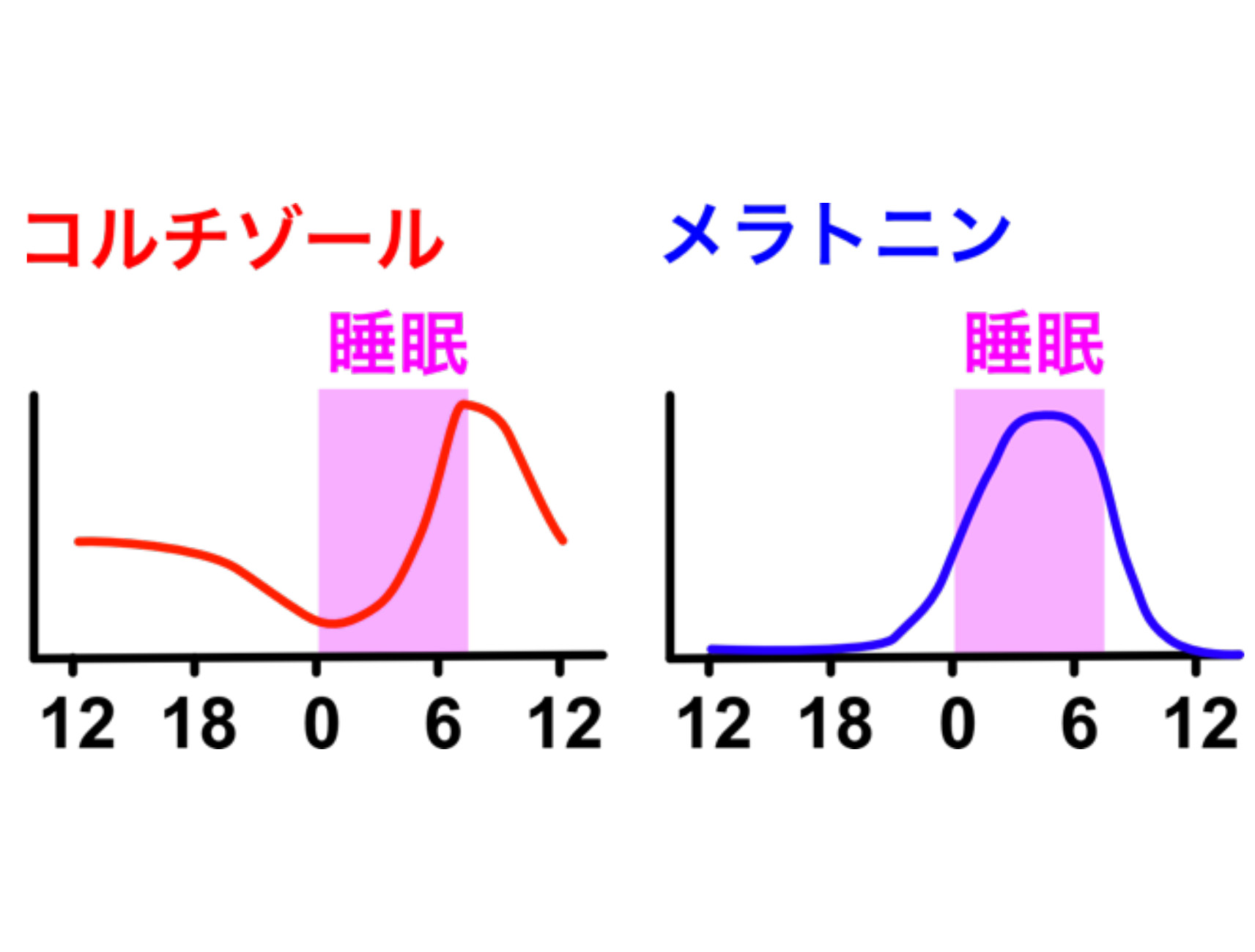
体内時計に関連して日内変動を示すホルモンの代表がメラトニンとコルチゾールです。
どちらも日内リズムを示し、メラトニンは夜間に分泌量が増加し、コルチゾールは早朝に高く、夜間に低い変動パターンを示します。
メラトニンは、睡眠ホルモンとも呼ばれ、覚醒から睡眠へと体を切り替えて、自然な眠りを誘う働きを持っています。夜になると体内時計の働きでメラトニンの分泌が高まり眠気を感じるようになり、朝になるとメラトニンの分泌が止まります。
メラトニンの分泌リズムは、脳の視交叉上核に存在する体内時計によって制御されています。体内時計は、光刺激や食事によって調節されています。体内時計を整えて、体が正常なリズムを刻むようにするには、朝起きたらカーテンを開けて日光を浴びることと、規則正しい食生活を心がけることが大切です。
一方、コルチゾールは、ストレスホルモンとも呼ばれ、腎臓のそばに位置する副腎皮質から分泌されます。
中でも、オレキシンは覚醒状態を制御する中心的な役割を果たします。
オレキシンの低下は、日中に強い眠気が出現するナルコレプシーの原因になると考えられています。
オレキシンは、ノルアドレナリン、ヒスタミン、セロトニンなどの分泌を引き起こして覚醒を促します。オレキシンの血中濃度は日内変動を示しませんが、運動、糖質制限、光刺激などでオレキシンの分泌が高まり、覚醒作用を示します。
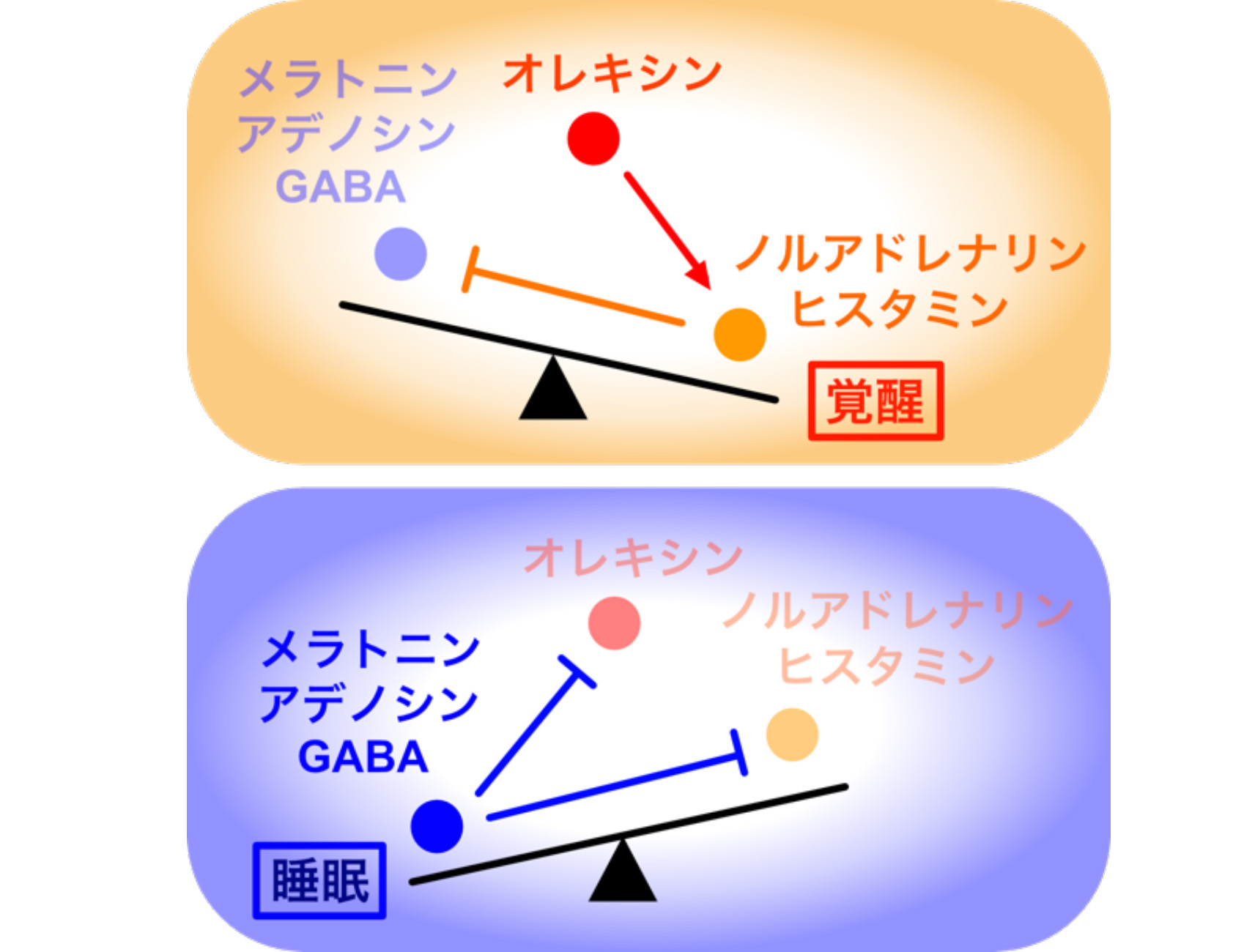 一方、眠気を引き起こす物質として、メラトニン以外に、アデノシン、GABA(ギャバ)などがあります。
一方、眠気を引き起こす物質として、メラトニン以外に、アデノシン、GABA(ギャバ)などがあります。
アデノシンは、細胞のエネルギー源であるATPの分解産物であり、日中に頭や体をしっかり使うことで、アデノシンが蓄積して眠気を引き起こします。
GABAは神経細胞の活性を抑える神経伝達物質です。
脳内のGABAは鎮静作用を持ちます。
食物から摂取したGABAが脳内で作用するかについては知見が限られているものの、日中にGABAを摂取することで、寝付きが良くなり、深い眠りが増加したという報告もあります。
睡眠を妨げる要因として、アルコール、ニコチン、カフェインが挙げられます。
アルコールは、寝付きは良くしますが、睡眠の後半は眠りが浅く、朝の目覚めは悪くなります。
ニコチンやカフェインには覚醒作用があり、寝る前にタバコを吸ったり、コーヒーを飲んだりすると、数時間にわたって覚醒作用が続くため、眠りが浅くなってしまいます。
就寝前はこれらの摂取を控えることが大切です。
不眠は、睡眠時間が短いこととは必ずしも一致しません。
睡眠時間の長さに関わらず、朝起きた時に、十分に寝られていないという睡眠不足の感覚が強く、生活上で支障が生じていると感じている状態が不眠です。
不眠症は、自覚症状によって、次の4つに分類されます。
入眠障害は、眠りたい時に眠れず、辛く感じる状態です。
一方、中途覚醒や早朝覚醒が続くと、朝起きても疲れが取れず、休養が十分取れていないと感じるようになります。
熟眠障害の背景には、眠りが浅く、ノンレム睡眠が取れていない場合があります。
不眠の原因という観点では、次のように分類されます。
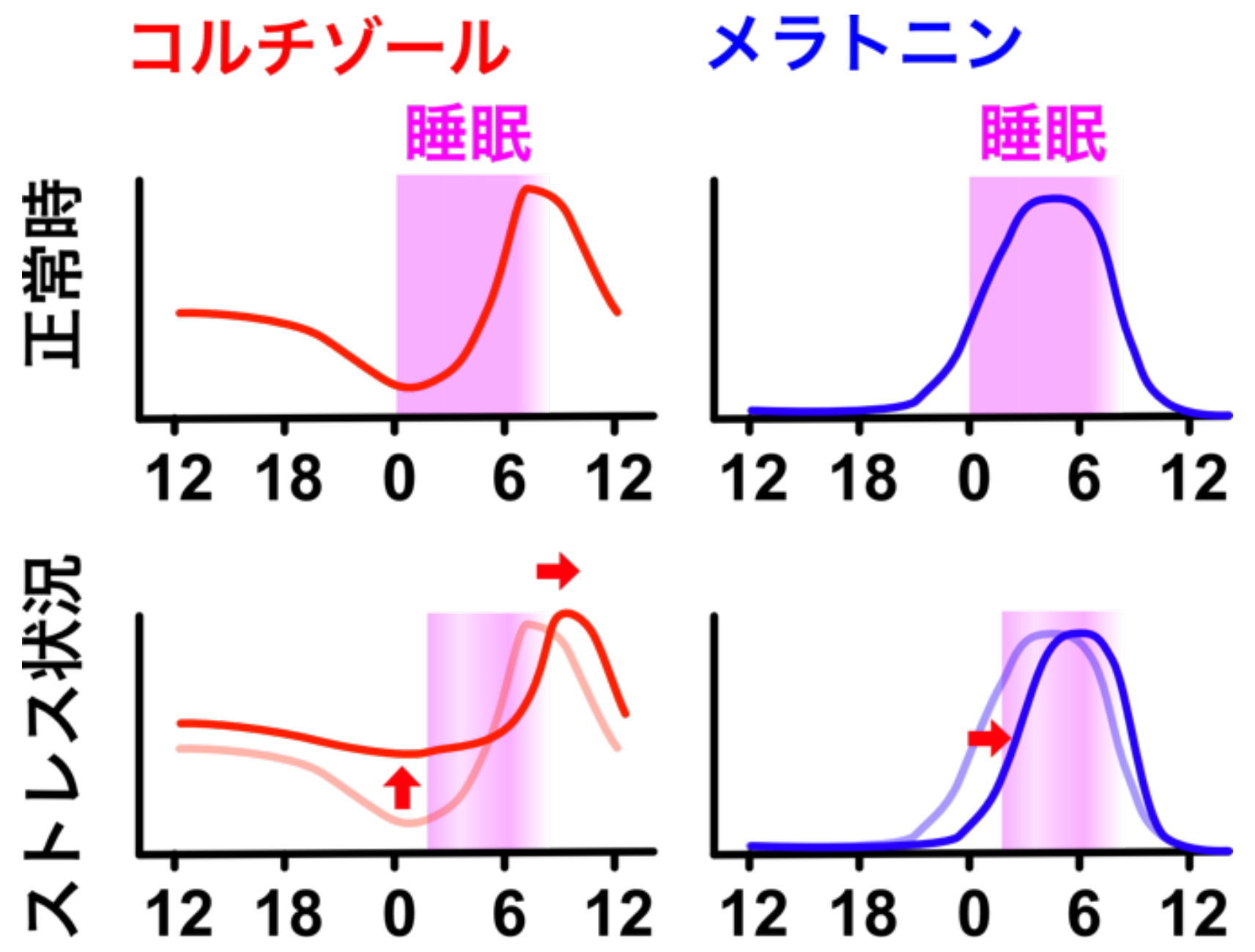
 ストレス状況では、睡眠を制御するホルモンのバランスが乱れています。
ストレス状況では、睡眠を制御するホルモンのバランスが乱れています。
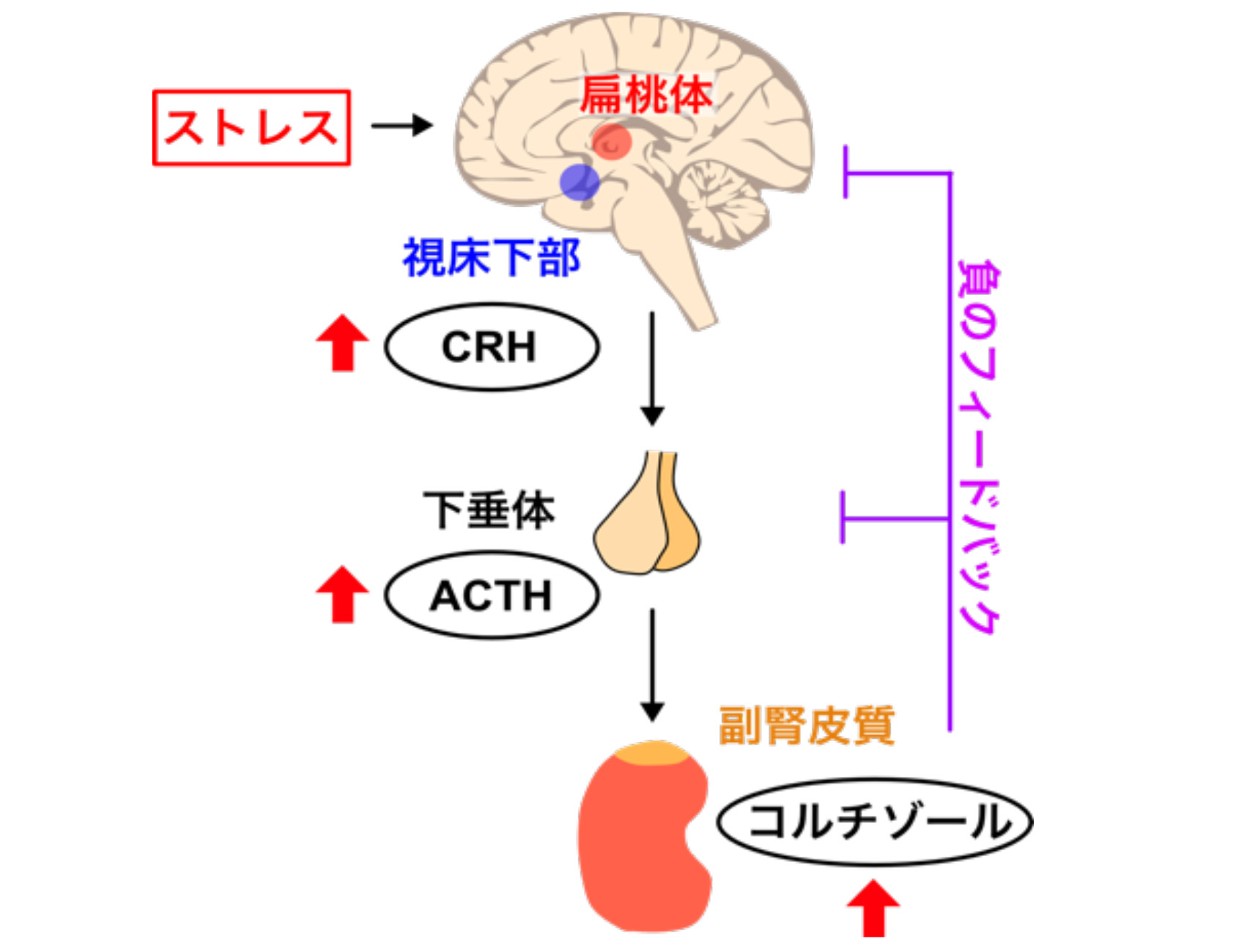
ストレスは、脳の扁桃体を活性化して不安感を生み、ストレスを感知した視床下部は、副腎皮質刺激ホルモン放出ホルモン(CRH)を放出して、下垂体を刺激し、副腎皮質刺激ホルモン(ACTH)の分泌を引き起こします。
ACTHは、副腎皮質に働きかけて、ストレスホルモンであるコルチゾールの分泌を促します。
このネットワークはHPA(hypothamic-pituitry-adrenal)経路と呼ばれます。
ストレスが一過性に終わると、コルチゾールは、負のフィードバックを介してHPA経路を抑え、コルチゾールの分泌リズムは元に戻ります。
しかし、ストレスが慢性的に続くと、フィードバック機構が働かず、コルチゾールが高い状態が続き、体は覚醒状態のままになります。
本来は夜間に低下するはずのコルチゾールが下がらなくなります。
寝付くのが遅くなり(入眠障害)、体が覚醒状態のため、深い眠りに入ることができず、夜中に起きてしまったり、本来起きる時間より早く目が醒めてしまいます(中途覚醒・早朝覚醒)。結果的に、しっかり寝た感じが得られなくなります。(熟眠障害)
睡眠リズムが乱れ、メラトニンやコルチゾールの分泌リズムが乱れます。
朝は同じ時間に起きる必要があるため、起きようとしても、コルチゾールが十分な量に達していないため、疲労感が抜けません。
睡眠不足から日中も眠く、夜は疲れているのに寝られないという悪循環に入ってしまいます。
慢性化した不眠症は、睡眠覚醒リズムの障害と言えます。
 このような状態から回復するためには、体内時計のリズムを戻し、睡眠ホルモンのバランスを整えていく必要があります。
このような状態から回復するためには、体内時計のリズムを戻し、睡眠ホルモンのバランスを整えていく必要があります。
一晩中、目覚めることなくぐっすり眠ることができれば、夜間のコルチゾールが下がることが分かっています。
早めに就寝して、十分な睡眠時間を取ることで、結果的にホルモンバランスが整っていきます。
まずは、音、室温、寝具など、できる限り眠りを得やすい環境を整えてみましょう。
副交感神経が優位になって体がリラックスするように、深い呼吸やストレッチも有効です。
明るい光を避ける、ラベンダーの香り、体のマッサージ、ヒーリング音楽など、リラックスできる視覚・嗅覚・触覚・聴覚刺激も、自律神経を整える効果があります。
また、日中の運動により深い眠り(SWS)の質が高まることが分かっています。
眠る1〜2時間前に入浴すると、深部体温が低下して寝付きが良くなります。枕を冷やしておくことも、脳の温度を下げて睡眠を改善します。
睡眠環境を整えるだけでは不眠症状が改善しない場合は、症状に応じた睡眠薬の利用が勧められます。
それぞれの不眠症状に応じた睡眠薬を大まかに説明します。睡眠薬の詳しい分類については次章以降を参照ください。
寝付きを改善するために、超短時間作用型のベンゾジアゼピン受容体作動薬(商品名:マイスリー、ルネスタ、アモバン、ハルシオン)、あるいは、オレキシン受容体拮抗薬(商品名:デエビゴ、ベルソムラ)が効果的です。
不安で寝付けない場合は、抗不安効果のあるベンゾジアゼピン受容体作動薬(商品名:デパス)が有効な場合があります。
中途覚醒・早朝覚醒の症状が軽い場合は、オレキシン受容体拮抗薬(商品名:デエビゴ、ベルソムラ)、または超短時間作用型のベンゾジアゼピン受容体作動薬の中でも、ルネスタ3mgが有効です。
短時間作用型のベンゾジアゼピン受容体作動薬(商品名:レンドルミン)を使っても良いでしょう。
不安が背景にある場合は、抗不安作用のあるベンゾジアゼピン受容体作動薬(商品名:リボトリール)を使うことでリラックスして中途覚醒が改善する場合があります。
催眠作用のある抗うつ薬(商品名:レスリン)や抗精神病薬(商品名:セロクエル)を少量使う方法も有効です。
中途覚醒・早朝覚醒の症状が強い場合は、中時間作用型のベンゾジアゼピン受容体作動薬(商品名:サイレース、ユーロジン)を中心に、催眠作用を伴う抗うつ薬(商品名:リフレックス、レスリン)や抗精神病薬(商品名:セロクエル、コントミン、ジプレキサ)を組み合わせていく必要があります。長時間作用型のベンゾジアゼピン受容体作動薬(商品名:ドラール)も有効です。
睡眠時間が十分とれているものの、深い眠りが得られている感じが得られない熟眠障害に関しては、深い睡眠状態であるSWSを増加させるような薬剤が有効です。抗精神病薬(商品名:ジプレキサ)、抗うつ薬(商品名:レメロン、またはリフレックス)、抗てんかん薬(商品名:リボトリール、またはガバペン)などで、SWSの促進効果が報告されています。
睡眠覚醒リズムが乱れている場合は、メラトニン受容体作動薬(商品名:ロゼレム)が有効な場合もあります。
睡眠を促進する目的で使用される薬剤は、大きく分けて次の5種類に分類されます。
1.ベンゾジアゼピン系睡眠薬
2.非ベンゾジアゼピン系睡眠薬
3.メラトニン受容体作動薬
4.オレキシン受容体拮抗薬
5.その他の薬剤
(抗不安薬、抗精神病薬、抗うつ薬)
上の2つ(ベンゾジアゼピン系睡眠薬、非ベンゾジアゼピン系睡眠薬)は、ベンゾジアゼピン受容体に作用するため、ベンゾジアゼピン受容体作動薬と呼ばれます。
ベンゾジアゼピン受容体は、脳の神経細胞においてGABA受容体と複合体を形成しています。
GABA受容体が活性化すると、細胞内にCl−イオンが流入し、神経細胞の活動が抑えられます。その結果、脳の活動性が低下して眠気が起こります。
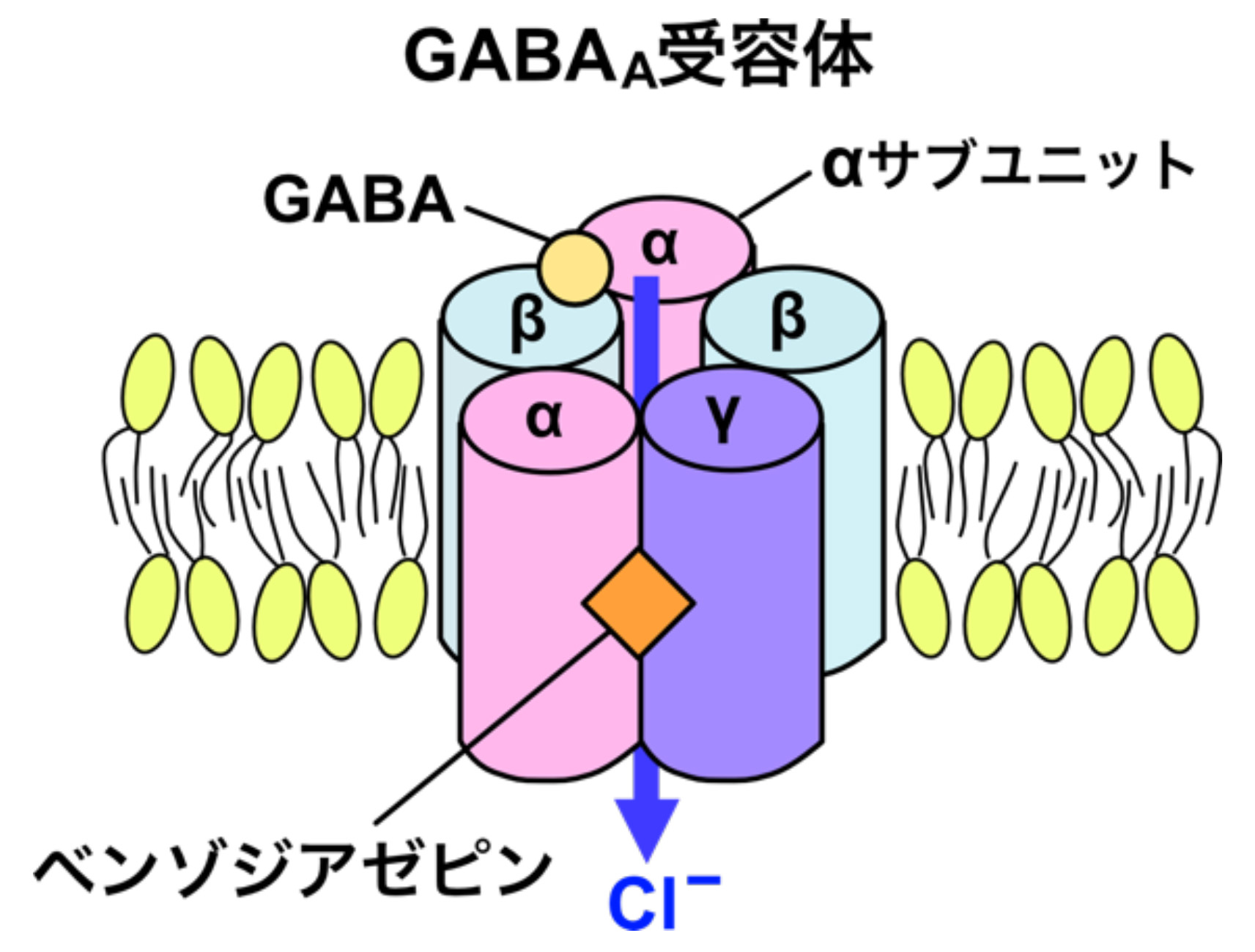 GABAの受容体の中で、Cl−イオンを通すチャネル型はGABAA受容体と呼ばれ、5つのサブユニットからできています。
GABAの受容体の中で、Cl−イオンを通すチャネル型はGABAA受容体と呼ばれ、5つのサブユニットからできています。
αサブユニットは、α1, α2, α3, α5のいずれかで構成されています。
α1サブユニットを含む受容体がω1受容体と呼ばれ、催眠作用が強く、α2, α3, α5のサブユニットを含む受容体は、ω2受容体と呼ばれ、抗不安作用・筋弛緩作用を持っています。
ベンゾジアゼピン系睡眠薬はω1とω2受容体の両方に作用するため、催眠作用と筋弛緩作用を併せ持っています。
一方、ω1受容体に選択的に作用する薬剤は、非ベンゾジアゼピン系睡眠薬と呼ばれ、催眠作用のみ持っています。
ゾルピデム(商品名:マイスリー)、ゾピクロン(商品名:アモバン)、エスゾピクロン(商品名:ルネスタ)が、非ベンゾジアゼピン系睡眠薬に属します。
筋弛緩作用がないため、ふらつき等の副作用がない点が長所です。
ベンゾジアゼピン受容体作動薬(ベンゾジアゼピン系睡眠薬・非ベンゾジアゼピン系睡眠薬)は、
血中濃度が半分になるまでの時間(半減期)によって4つに分類されます。
・超短時間作用型:2〜4時間
・短時間作用型:6〜10時間
・中間作用型:20〜30時間
・長時間作用型:30時間以上
超短時間型
(ベンゾジアゼピン受容体作動薬)
※横にスクロールできます。
| 成分名 | 商品名 | ピーク | 半減期 | 抗不安・筋弛緩 | 錠剤 |
| ゾルピデム | マイスリー | 0.8h | 2h | ー | 5 / 10mg |
| トリアゾラム | ハルシオン | 1 h | 3 h | + | 0.125 / 0.25mg |
| ゾピクロン | アモバン | 1 h | 4 h | ― | 7.5 / 10mg |
| エスゾピクロン | ルネスタ | 1 h | 5 h | ― | 1 / 2 / 3 mg |
超短時間作用型のマイスリー、ハルシオン、アモバン、ルネスタは、血中濃度のピークも半減期も短いため、入眠障害におすすめの睡眠薬です。
催眠効果の強さは、ハルシオン > アモバン > マイスリー ≧ ルネスタという順になります。
非ベンゾジアゼピン系睡眠薬(アモバン、マイスリー、ルネスタ)は筋弛緩作用がありません。ルネスタは2mg錠が主に使用されますが、
3mg錠を使うと中途覚醒にも効果があります。
短時間型
(ベンゾジアゼピン受容体作動薬)
※横にスクロールできます。
| 成分名 | 商品名 | ピーク | 半減期 | 抗不安・筋弛緩 | 錠剤 |
| ブロチゾラム | レンドルミン | 1.5 h | 7h | + | 0.25mg |
| エチゾラム | デパス | 3 h | 6 h | ++ | 0.25 / 0.5 / 1 mg |
| ロルメタゼパム | エバミール(ロラメット) | 1.5 h | 10 h | ± | 1 mg(1mg) |
| リルマザホン | リスミー | 3 h | 10.5 h | ― |
短時間作用型の中でも、レンドルミンは、催眠作用がしっかり感じられるため、入眠障害に有効であり、さらに半減期が7時間と標準的な睡眠時間に近いため、中途覚醒や早朝覚醒にも有効です。
レンドルミンは口腔内崩壊錠(D錠)があり、嚥下能力が低下した方に有用です。
デパスは、最高血中濃度に達するまでに3時間と時間がかかりますが、抗不安効果と筋弛緩効果が強いため、不安や緊張が強い場合に効果的です。筋弛緩作用があるため、睡眠時無呼吸を伴う方は避けたほうが良いでしょう。
エバミール/ロラメット、リスミーは、レンドルミンよりも効果が若干長く続きますが、強さがマイルドなため、自然な眠気に近い感じとなります。
中時間型
(ベンゾジアゼピン受容体作動薬)
※横にスクロールできます。
| 成分名 | 商品名 | ピーク | 半減期 | 抗不安・筋弛緩 | 錠剤 |
| フルニトラゼパム | サイレース(ロヒプノール) | 1.5 h | 21h | + | 1 / 2 mg(1 / 2 mg) |
| エスタゾラム | ユーロジン | 5 h | 24 h | + | 1 / 2 mg |
| ニトラゼパム | ベンザリン(ネルボン) | 2 h | 26 h | + | 2 / 5 / 10 mg(5 / 10 mg) |
中時間作用型は、半減期が長い薬剤となります。
サイレースの血中濃度の変化は特徴的で、服用後すみやかに血中濃度が低下して、7時間ほどの半減期となるため、実質的には短時間型の持続時間となります。
サイレースは体内の脂肪分に溶けて、その後ゆっくりと血中にもどって排泄されるため、全体としては21時間の半減期となります。
催眠効果も強いため、入眠障害から中途覚醒、早朝覚醒まで幅広く効果が期待できます。効果が強いため、アメリカやイギリスでは持ち込み禁止となっています。
ユーロジン、ベンザリン/ネルボンの効果は標準的で、作用時間が長く、中途覚醒や早朝覚醒に有効です。
半減期が長く、一日を通して抗不安効果が続くため、不安や緊張を抑えて睡眠状態を改善していきます。
ただし眠気の持ち越しやふらつきに注意が必要です。
ユーロジンは、抗コリン作用が少なく、緑内障に禁忌となっておりません。
緑内障の方でも安心して使うことができます。
ベンザリンは細粒剤、ネルボンは散剤があり、嚥下能力が低下した方に有用です。
長時間型
(ベンゾジアゼピン受容体作動薬)
※横にスクロールできます。
| 商品名 | ピーク | 半減期 | 抗不安・筋弛緩 | 錠剤 | |
| クアゼパム | (ドラール) | 3.5 h | 36h | ± | 15 / 20 mg |
| フルラゼパム | ダルメート | 1 h | 72 h | ++ | 15 mg |
| ハロキサゾラム | ソメリン | 1 h | 42 h | + | 5 / 10 mg |
長時間作用型は、半減期が長く、入眠障害、中途覚醒、早朝覚醒の全てに効果が期待できます。
作用時間が長いため、眠気の持ち越しに注意する必要があります。
催眠効果は、ドラールが最も強く、ダルメート、ソメリンの作用はマイルドです。
ドラールそのものは、ベンゾジアゼピン受容体のω1選択性が高いため、非ベンゾジアゼピン系に近く、催眠作用に特化しています。
ただし、代謝産物が抗不安作用・筋弛緩作用を持つため、日中に長時間型の抗不安薬に近い作用が期待できます。
ベンゾジアゼピン受容体作動薬には、後発品が存在するものも多く、ジェネリックの製品が販売されているのは、以下の薬剤となります。
※横にスクロールできます。
| 先発品 | 後発品 |
| マイスリー | ゾルピデム |
| アモバン | ゾピクロン |
| ハルシオン | トリアゾラム |
| ルネスタ | エスゾピクロン |
| レンドルミン | ブロチゾラム |
| デパス | エチゾラム |
| リスミー | リルマザホン |
| サイレース | フルニトラゼパム |
| ベンザリン/ネルボン | ニトラゼパム |
| ユーロジン | エスタゾラム |
| ドラール | クアゼパム |
メラトニンは、体内時計によって分泌が調節されている睡眠ホルモンです。
メラトニン受容体作動薬であるロゼレムは、メラトニンの作用を模倣して、体内時計を睡眠方向へと整えます。
※横にスクロールできます。
| 成分 | 商品名 | ピーク | 半減期 | 抗不安・筋弛緩 | 錠剤 |
| ラメルテオン | ロゼレム | 0.75 h | 1 h | ― | 8 mg |
ロゼレムの入眠効果に即効性はなく、実感できるまで2週間から1ヶ月ほどかかります。
頓服的に用いるのではなく、継続的に服用する必要があります。眠気が残る場合もあり、半錠や1/4錠で十分な場合もあります。
効果が弱いため、症状が軽い場合に勧められます。
ロゼレムは、睡眠時間は十分とっているのに、ぐっすり寝た感じがしない熟眠障害に対しても有効だと言われています。
覚醒状態を制御する神経ペプチドがオレキシンです。オレキシンは、オレキシン受容体に結合して、ノルアドレナリンやヒスタミンの分泌を促進することで覚醒状態を作ります。
オレキシン受容体拮抗薬は、オレキシン受容体を阻害することで覚醒状態を抑え、睡眠状態への移行を促します。
※横にスクロールできます。
| 成分名 | 商品名 | ピーク | 半減期 | 抗不安・筋弛緩 | 錠剤 |
| スボレキサント | ベルソムラ | 1.5 h | 12 h | ― | 15 / 20 mg |
| レンボレキサント | デエビゴ | 1.5 h | 12 h | ― | 2.5 / 5 / 10 mg |
ベンゾジアゼピン受容体作動薬と違って、筋弛緩作用がなく、ふらつき等の副作用が起こる心配がありません。
また耐性が生じにくいため、長期間使用しても離脱症状(反跳性不眠)が起こりにくいという長所があります。安全性が高いため、軽度の不眠症状では第一選択といえます。
オレキシン受容体には、タイプ1とタイプ2の2種類があり、覚醒作用には、タイプ2が主に関与しています。
タイプ2受容体の阻害は、デエビゴの方がベルソムラよりも強いため、デエビゴの方が催眠作用は若干強いと考えられます。デエビゴは錠剤が豊富なので、自分にあった量を選択すると良いでしょう。
オレキシン受容体は、レム睡眠の抑制にも寄与しています。
受容体を阻害することでレム睡眠が増え、夢を見る時間が長くなったり、悪夢を見る場合があります。また半減期が長いため、眠気が残る場合があります。
抗不安薬も睡眠薬同様にGABA受容体に作用し、抗不安作用・筋弛緩作用に加えて、眠気を引き起こします。
不安感が不眠症状の背景にある場合、不安を抑えてリラックスすることで、不眠症状が改善する場合があります。
※横にスクロールできます。
| 成分名 | 商品名 | ピーク | 半減期 | 抗不安・筋弛緩 | 錠剤 |
| エチゾラム | デパス | 3 h | 6 h | ++ | 0.25 / 0.5 / 1 mg |
| クロナゼパム | リボトリール | 2 h | 27 h | ++ | 0.5 / 1 / 2 mg |
エチゾラムは、主に入眠障害に効果が期待でき、リボトリールは中途覚醒や熟眠障害に有効です。
抗精神病薬の中にも催眠作用を伴う薬剤があり、少量服用することで、睡眠薬として用いることができます。
入眠障害よりは、中途覚醒や早朝覚醒に対して効果が期待できます。
※横にスクロールできます。
| 成分名 | 商品名 | ピーク | 半減期 | 抗不安・筋弛緩 | 錠剤 |
| クエチアピン | セロクエル | 1.4 h | 3.4 h | ー | 25 / 100 / 200 mg |
| クロルプロマジン | コントミン | 2.5 h | 11 h | ー | 12.5 / 25 / 50 / 100 mg |
| レボメプロマジン | ヒルナミン(レボトミン) | 2h | 15 h | ー | 5 / 25 / 50 mg(5 / 25 / 50 mg) |
| オランザピン | ジプレキサ | 5 h | 28 h | ー | 2.5 / 5 / 10 mg |
非定型抗精神病薬であるセロクエルやジプレキサは、ヒスタミンH1受容体の阻害作用があり、眠気を引き起こします。
定型抗精神病薬の中では、コントミンやヒルナミン/レボトミンも催眠作用が認められます。
抗うつ薬の中には、催眠効果が強い薬剤もあります。
入眠障害よりは、中途覚醒や熟眠障害に対して効果が期待できます。
※横にスクロールできます。
| 成分名 | 商品名 | ピーク | 半減期 | 抗不安・筋弛緩 | 錠剤 |
| トラゾドン | レスリン(デジレル) | 3〜4 h | 6〜7 h | ー | 25 / 50 mg(25 / 50 mg) |
| ミアンセリン | テトラミド | 2 h | 18 h | ー | 10 / 30 mg |
| ミルタザピン | リフレックス | 1h | 32 h | ー | 15 / 30 mg |
レスリン・デジレルは半減期が短く、朝に眠気が残る持ち越し効果が少ないため、上記の薬剤の中では第一選択として使われます。
抗うつ薬としての効果は弱く、睡眠薬として使われる場合が多い薬剤です。
テトラミドやリフレックスは、半減期が長く、眠気が残りやすい点に注意が必要です。
特にリフレックスは、他の薬剤を使っても中途覚醒が続く場合に使用するのが良いでしょう。
朝起きてから翌日の日中まで眠気が続いてしまうことを、持ち越しと言います。
持ち越しは、血中の半減期が長い睡眠薬で起こりやすくなります。
高齢の方では、肝臓や腎臓の機能が低下して持ち越し効果が起こる可能性もあります。
持ち越しが起こる可能性がある場合は、午前中は、車の運転や危険を伴う作業は避ける必要があります。
薬を飲んでから寝るまでの行動や、夜中に起きた時の行動を思い出せないことを健忘症状と言います。
お酒によった時に家までの帰宅を思い出せないのと似た症状です。
作用時間が短い薬剤を高用量で服用したり、アルコールと併用すると起こりやすくなります。
ベンゾジアゼピン系睡眠薬は、筋弛緩作用を持つため、服用後にふらつきが起こり、高齢者では転倒の危険性があります。
夜間にトイレに立つ際など注意が必要です。
筋弛緩作用を避けるためには、非ベンゾジアゼピン系睡眠薬や、オレキシン受容体拮抗薬などの服用が勧められます。
睡眠薬を使ってよく眠れている状況で、服用を中断すると、一時的に強い不眠症状が起こる場合があります。
軽い離脱症状であり、反跳性不眠と呼ばれます。反跳性不眠を避けるためには、睡眠薬の量を徐々に減らすことが大切です。
アルコールには眠気を引き起こす作用がありますが、2~5時間しか続かず、夜間に目が覚めて、その後は眠りにくくなります。
睡眠薬の中でも、特にベンゾジアゼピン受容体作動薬とアルコールを併用すると、過度の鎮静状態となり、途中で覚醒すると浅い眠りとなります。
また翌日に眠気が残る場合もあります。ベンゾジアゼピン受容体作動薬を服用する際は、アルコールの摂取は避ける必要があります。
睡眠薬に関わらず、ほとんどの薬物は、催奇形性を避けるために、妊娠中の女性には投与を避けることが望ましいと考えられます。
ただし精神疾患を合併して妊娠された方が、眠れないことで症状が増悪する場合は、睡眠薬の使用が避けられない場合もあります。
ベンゾジアゼピン系一般の催奇形性については、スウェーデンで、妊娠初期にベンゾジアゼピン系薬剤を服用した1500名程度の調査で、先天奇形発生率は5%程度であり、同じ期間に生まれた子供全体の発生率4.7%と有意差がなかったとの報告があります。
現時点で、奇形発生のリスクが否定されているわけではありませんが、一般のリスクと大きく変わることはないと考えられます。
オーストラリアのADEC(オーストラリア医薬品評価委員会)において各薬物の妊娠時における危険度が評価されています。
A:ヒトで使用されており、危険性の証拠はない。
B1:ヒトでの使用で危険性の証拠はない。
動物試験で危険性の証拠はない。
B2:ヒトでの使用で危険性の証拠はない。
動物試験は不十分だが、危険性の証拠はない。
B3:ヒトでの使用で危険性の証拠はない。
動物試験で危険性の可能性があるが、ヒトで同様かは不明。
C:薬理作用から奇形は起こらないが、有害作用が起こる可能性は否定できない。
D:奇形等の不可逆的な障害を起こす危険性が疑われる。
X:危険性があり、妊娠中は禁忌。
A、Bの危険度の薬剤は安全性が高く、使用可能です。Cの薬剤は、妊婦への利益が、胎児への危険性を上回る場合にのみ使用が考慮されます。
Dの薬剤は避けるほうが望ましく、Xの薬剤は使用することができません。
他に、Briggs Drugs in Pregnancy &Location 基準(Briggs 基準)も参考になります。
適合1:妊娠中の投与に適する。
適合2:投与経験は限られるが、
明らかな危険性はなく、投与に適する。
適合3:投与経験は限られるが、
有用性が危険性を明らかに上回り、投与に適する。
適合4:投与経験は多くないものの、
明らかな危険性は示されていない。
リスク1:妊娠14週頃までの投与は、
胎児への危険性が示唆される。
リスク2:妊娠14週頃まで、及び28週以降の
投与は、胎児への危険性が示唆される。
リスク3:妊娠14週頃以降の投与は、
胎児への危険性が示唆される。
リスク4:妊娠28週以降の投与は、
胎児への危険性が示唆される。
リスク5:原則として妊娠中の投与はさけることが
望ましい。
ND1:妊婦への投与経験は限られる。
動物実験で危険性はない。
ND2:妊婦への投与経験は限られる。
特定の1つの動物種の実験で明らかな危険性あり。
ND3:妊婦への投与経験は限られる。
特定の2つの動物種の実験で明らかな危険性あり。
授乳婦への投与の危険度については、Hale's Medications and Mothers' Milk 2021の評価基準に基づき、次のように評価されます。
L1:多くの授乳婦が使用するが、児への
有害報告なし。
L2:少数例の研究に限られるが、児への
有害報告なし。リスクの可能性の根拠はない。
L3:児に不都合な影響が出る可能性があるが、
有益性がリスクを上回る場合は投与可。
L4:児や乳汁産生にリスクがあるという
明らかな証拠がある。
L5:児に重大で明らかなリスクが示されている。
投与禁忌。
使われる頻度の高い薬剤について
表にまとめました。
※横にスクロールできます。
| 商品名 | 主成分 | ADEC基準 | Briggs基準 | 授乳 | |
| 非ベンゾジアゼピン系睡眠薬 | マイスリー | ゾルピデム | B3 | リスク5 | L3 |
| アモバン | ゾピクロン | C | 不明 | L2 | |
| ルネスタ | エスゾピクロン | 不明 | ND1 | L3 | |
| ベンゾジアゼピン系睡眠薬 | ハルシオン | トリアゾラム | C | リスク2 | L3 |
| レンドルミン | ブロチゾラム | 不明 | 不明 | 不明 | |
| リスミー | リルマザホン | 不明 | 不明 | 不明 | |
| サイレース | フルニトラゼパム | C | 不明 | L4 | |
| ベンザリン/ネルボン | ニトラゼパム | C | 不明 | L2 | |
| ユーロジン | エスタゾラム | 不明 | リスク2 | L3 | |
| ドラール | クアゼパム | 不明 | リスク2 | L2 | |
| ダルメート | フルラゼパム | C | リスク5 | L4 | |
| オレキシン受容体拮抗薬 | デエビゴ | レンボレキサント | B3 | 不明 | 不明 |
| ベルソムラ | スボレキサント | 不明 | ND1 | L3 |
安全性に関して記載のない薬剤は、「不明」としました。
睡眠薬を使っている方は、安全性の高い薬剤に切り替えて、必要最小限の使用を心がけてみてください。
また分娩前に連用していた場合、新生児で、哺乳不良や筋緊張の低下が起こったり、離脱症状として、神経過敏が起こる可能性があります。
分娩前はできるだけ服用を避けることが望ましいでしょう。
ベンゾジアゼピン系抗不安薬について、妊娠時と授乳時の安全性は下記のとおりです。
※横にスクロールできます。
| 商品名 | 主成分 | ADEC基準 | Briggs基準 | 授乳 |
| グランダキシン | トフィソパム | 不明 | 不明 | 不明 |
| リーゼ | クロチアゼパム | 不明 | 不明 | 不明 |
| デパス | エチゾラム | 不明 | 不明 | 不明 |
| ワイパックス | ロラゼパム | C | リスク2 | L3 |
| ソラナックス | アルプラゾラム | C | リスク5 | L3 |
| レキソタン | ブロマゼパム | C | 不明 | 不明 |
| バランス | クロルジアゼポキシド | C | リスク2 | L3 |
| コントール | ||||
| メイラックス | ロフラゼプ酸エチル | 不明 | 不明 | 不明 |
| セパゾン | クロキサゾラム | 不明 | 不明 | 不明 |
| セルシン ホリゾン |
ジアゼパム | C | リスク2 | L3 |
| リボトリール ランドセン |
クロナゼパム | B3 | 適合4 | L3 |
抗うつ薬について、妊娠時と授乳時の安全性は下記のとおりです。
※横にスクロールできます。
| 種類 | 商品名 | 主成分 | ADEC基準 | Briggs基準 | 授乳 |
| SSRI | ルボックス | フルボキサミン | C | リスク4 | L2 |
| レクサプロ | エスシタロプラム | C | リスク4 | L2 | |
| パキシル | パロキセチン | D | リスク5 | L2 | |
| ジェイゾロフト | セルトラリン | C | リスク4 | L2 | |
| トリンテリックス | ボルチオキセチン | 不明 | 不明 | L3 | |
| SNRI | トレドミン | ミルナシプラン | B3 | リスク4 | L3 |
| イフェクサー | ベンラファキシン | B2 | リスク4 | L2 | |
| サインバルタ | デュロキセチン | B3 | 適合4 | L3 | |
| NaSSA | リフレックス | ミルタザピン | B3 | ND2 | L3 |
| 三環系 | トリプタノール | アミトリプチン | C | 適合4 | L2 |
| アモキサン | アモキサピン | 不明 | ND3 | L2 | |
| アナフラニール | クロミプラミン | C | リスク2 | L2 | |
| トフラニール | イミプラミン | C | 適合4 | L2 | |
| ノリトレン | ノリトリプチリン | C | 適合4 | L2 | |
| 四環系 | ルジオミール | マプロチリン | 不明 | ND1 | L3 |
| レスリン | トラゾドン | 不明 | ND1 | L2 |
抗精神病薬について、妊娠時と授乳時の安全性は下記のとおりです。
※横にスクロールできます。
| 種類 | 商品名 | 一般名 | ADEC基準 | Briggs基準 | 授乳 |
| 定型抗精神病薬 | コントミン | クロルプロマジン | D | 適合1 | L3 |
| セレネース | ハロペリドール | C | ND2 | L3 | |
| レボトミン | レボメプロマジン | 不明 | 不明 | 不明 | |
| ピーゼットシー | ペルフェナジン | C | 適合4 | L3 | |
| 非定型抗精神病薬 | ジプレキサ | オランザピン | C | 適合3 | L2 |
| セロクエル | クエチアピン | C | 適合3 | L2 | |
| クロザリル | クロザピン | C | 適合3 | L3 | |
| ロナセン | ブロナンセリン | 不明 | 不明 | 不明 | |
| ルーラン | ペロスピロン | 不明 | 不明 | 不明 | |
| リスパダール | リスペリドン | C | 適合3 | L2 | |
| インヴェガ | パリペリドン | C | ND1 | L3 | |
| エビリファイ | アリピプラゾール | C | 適合4 | L3 | |
| シクレスト | アセナピン | C | ND2 | L3 | |
| レキサルティ | ブレクスピプラゾール | C | ND2 | L3 | |
| ラツーダ | ルラシドン | B1 | 注1 | L3 |
注1:データが限られるが、妊娠28 週以降、胎児への危険性がある可能性あり。
気分安定薬について、妊娠時と授乳時の安全性は下記のとおりです。
※横にスクロールできます。
| 商品名 | 一般名 | ADEC基準 | Briggs基準 | 授乳 |
| リチウム | リーマス | D | リスク5 | L4 |
| バルプロ酸 | デパケン | D | リスク5 | L4 |
| カルバマゼピン | テグレトール | D | 適合3 | L2 |
| ラモトリギン | ラミクタール | D | 適合3 | L2 |